CDC最新研究发现“长期新冠Long COVID”之常见
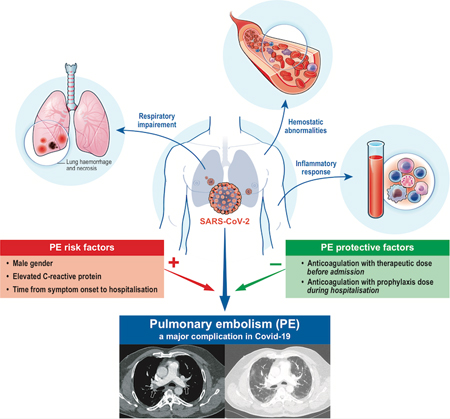
CDC最新研究发现“长期新冠Long COVID”之常见 朱自强 刘伟医生 随着美国感染新冠病毒人数的进一步增多,康复的人数也逐渐增多。越来越多的研究开始关注感染新冠病毒急性期4周之后产生的各种持续性症状,往往统称为冠状病毒病长期综合症(Post-COVID-19 syndrome),又称COVID后综合征、或称“长期新冠”(Long COVID)。由于其不能通过一个简单的抽血或影像学检查就做出诊断,巨大的病人基数再加上不明的发病机理、模糊的临床表现、具有挑战性的临床治疗方案迫使给整个医学界都在进行不断地探索。 最近美国疾病预防控制中心CDC的发病率和死亡率周报(Morbidity and Mortality Weekly Report:MMWR)发表的一篇文章,就2020年3月至2021年11月期间,美国感染新冠病毒后存活人群中关于各种后遗症进行了深入地分析。该研究主要是通过全美电子病历系统回顾分析了美国50个州18岁以上的约6340万病例(其中新冠患者约35万人),感染新冠后出现的26种可能是长期新冠的一系列涉及到全身各个系统的症状,包括心血管系统(心血管疾病、心律失常、心力衰竭、急性心梗、心肌炎/心肌病)、呼吸系统(急性肺栓塞、哮喘、呼吸道症状)、血液和血管(凝血和出血障碍、血栓性疾病、脑血管疾病)、肾脏(肾衰、慢性肾病)、胃肠道和食管疾病、骨骼肌肉系统(肌肉疼痛、乏力、肌肉疾病)、神经系统(味觉和嗅觉异常、其它神经系统疾病)、以及精神系统(睡眠障碍、其它精神疾病、药物滥用、焦虑、情绪控制异常)、内分泌系统(I型糖尿病、II糖尿病)。 该研究分析了感染新冠和没有感染新冠的人群进行了比较,分析了30-365天内发生以上26种症状的比例,发现: 在18-64岁人群中,感染新冠后的人群中约35.4%经历了以上的各种症状,而未感染新冠的人群中仅有14.6%的比例经历了各种症状; 而在65岁以上人群中,感染新冠后的人群中约45.4%经历了以上的各种症状,而未感染新冠的人群中仅有18.5%的比例经历了各种症状。 也就是说,在18-64岁人群中的一系列健康问题中,其中每5个人中就有一人的症状可能是由于感染新冠病毒后引起的;而65岁以上人群中的比例更高,其中每4个人中就有一人的症状可能是由于感染新冠病毒后引起的。 除此之外,研究还发现,感染新冠康复后,发生肺血栓(Pulmonary Embolism)的机率为对照组织的2.1倍(18-64岁组)和2.2倍(65岁以上组)。 当然,该研究也有其局限性,它只是一个分析病历的回顾性研究,而且也没有考虑到疫苗接种的情况等等 但是,这个研究给大家所带来的新的信息不容忽视,倘若感染过新冠,评估是否发生了新冠后遗症至关重要,尤其是65岁以上人群。如何去处理那些冠状病毒病长期综合症的症状往往需要包括家庭医生在内的多学科进行合作。